مهمترین علل مرگ و ناتوانی ایرانیان از نگاه وزیر پیشنهادی بهداشت

وزیر پیشنهادی بهداشت، درمان و آموزش پزشکی با اشاره به آمار و دادههای موجود از معضلات و دستاوردهای نظام سلامت، راهکار خود را برای رفع این مشکلات بیان کرد.
به گزارش ایسنا، در برنامه های ارائه شده دکتر بهرام عین الهی - وزیر پیشنهادی بهداشت، درمان و آموزش پزشکی دولت سیزدهم به مجلس شورای اسلامی با نگاه به وضع موجود حوزه سلامت، راهکارهای برون رفت از شرایط موجود ارائه شده است.
بر اساس این برنامه، شاخص های کلان وضعیت موجود به شرح زیر اعلام شده است:
امید به زندگی: 76.35 (گزارش سازمان ملل 2019)
امید به زندگی سالم: 63 سال (گزارش بار بیماری ها 2017)
کیفیت زندگی: 55 (بازه صفر تا 100، پیما یش 1393)
شادکامی: رتبه 108 (بین 150 کشور در سال 1396)
سنجه مرگ و میر: 394 هزار نفر مرگ ایرانیان در سال 1398 رخ داده است که 210 هزار نفر مرد و 184 هزار نفر زن بودند (مرگ های ناشی از کووید 19 لحاظ نشده اند). 57 درصد مرگ مردان و 49 درصد مرگ زنان ایرانی زودرس بوده است. حدود 22 درصد مرگها زیر 50 سال است.
مهمترین علل مرگ ایرانیان در سال 2017 و تغییرات طی 10 سال
بر اساس این برنامه اعلامی پنج علت مرگ زودرس ایرانیان (میانگین سن مرگ ایرانیان در 1397: مرد 62 سال، زن 67 سال) شامل موارد ذیل است:
1. بیماری های قلبی عروقی: 13 درصد افزایش
2. سکته مغزی: 8 درصد افزایش
3. دیابت: 63 درصد افزایش.
4. بیماری های قلبی ناشی از فشار خون بالا: 38 درصد افزایش
5. بیماری های آلزایمر: 73 درصد افزایش
همچنین 10 علت اصلی ناتوانی ایرانیان در 2017 و تغییرات طی 10 سال به شرح ذیل اعلام شده است:
1. اختلالات سردرد (14 درصد افزایش)
2. کمردرد (23 درصد افزایش)
3. اختلالات افسردگی (23 درصد افزایش)
4. اختلالات مرتبط با مصرف مواد مخدر (2.6 درصد افزایش)
5. اختلالات اضطراب (10 درصد افزایش)
6. دیابت (73 درصد افزایش)
7. گردن درد (30 درصد افزایش)
8. اختلالات نوزادی (23 درصد افزایش)
9. کاهش شنوایی مرتبط با افزایش سن (32 درصد افزایش)
10. نابینایی و اختلالات بینایی (26 درصد افزایش)
و وضعیت عوامل خطر بیماری ایرانیان در 2017 و تغییرات طی 10 سال نیز در 20 مرتبه رتبهبندی شده است:
1. رتبه اول: فشار خون
2. رتبه دوم: رژیم غذایی نامطلوب
3. رتبه سوم: قند خون بالای ناشتا
4. رتبه چهارم: توده بدنی بالا
5. رتبه پنجم: دخانیات
6. رتبه ششم: سوء تغذیه (کاهش یافته)
7. رتبه هفتم: کلسترول بالا
8. رتبه هشتم: مواد مخدر
9. رتبه نهم: آلودگی هوا
10. رتبه دهم: عملکرد بد کلیه
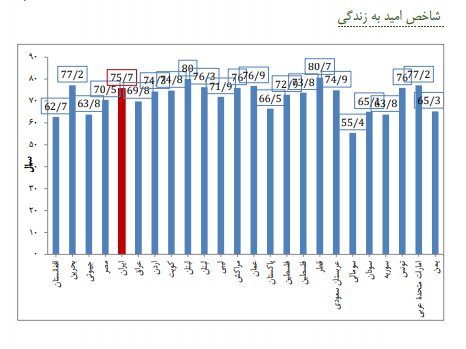
در این میان شاخص امید به زندگی ایرانیان 75.7 سال برآورده شده است.
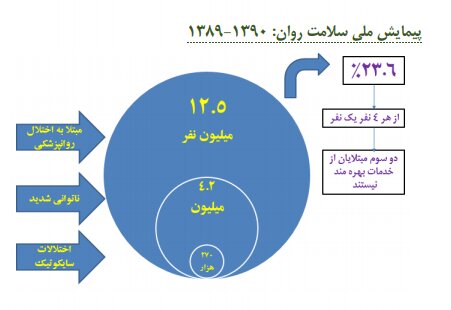
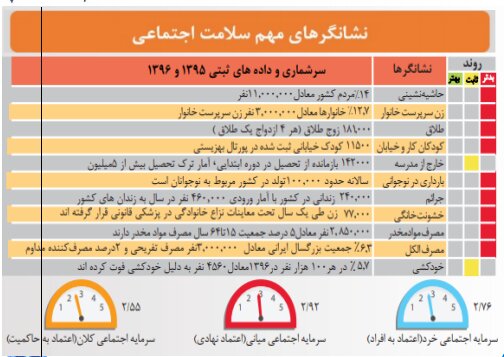
همچنین بر اساس پیمایش ملی سلامت روان که در سال 1389/1390 انجام شده است؛ 12.5 میلیون نفر مبتلا به اختلال روانپزشکی هستند که از این تعداد 270 هزارنفر مبتلا به اختلالات سایکولوژیک، 4.2 میلیون نفر دچار ناتوانی شدید هستند که دو سوم مبتلایان نیز از خدمات بهرهمند نیستند.
در این برنامه در خصوص پوشش خدمات سلامت آمده است:
_ پوشش جمعیت روستایی، عشایر و شهرهای زیر 20 هزار نفر (26.951.000 نفر)
_ پوشش جمعیت عشایر (1 میلیون و 200 هزار نفر)
_ پوشش جمعیت شهرهای بالای 20 هزار نفر (56.124.000 نفر)
_ پوشش جمعیت حاشیه نشین و سکونتگاههای غیر رسمی (حدود 11 میلیون نفر)
_ حدود 9 میلیون و 500 هزار نفر بیمه شده رایگان یا فاقد هرگونه پوشش بیمه پایه درمانی
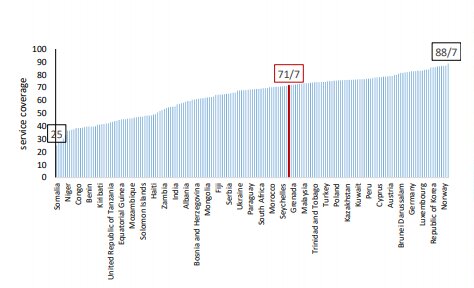
_ جایگاه پوشش خدمات سلامت ایران در مقایسه جهانی
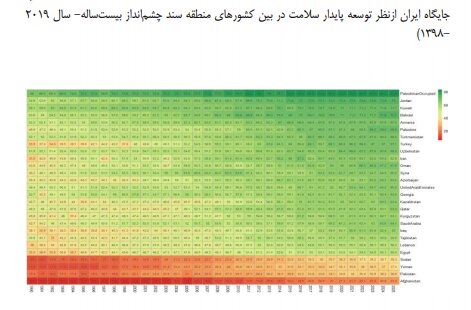
جایگاه ایران از نظر شاخص پوشش سلامت در بین کشورهای منطقه سند چشم انداز 20 ساله:
در سال 2015 میلادی ایران رتبه 17 را داشت که این رتبه در سال 2017 به 11 رسید.
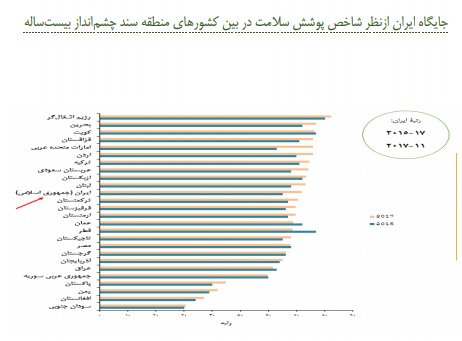
جایگاه ایران از نظر توسعه پایدار سلامت در بین کشورهای منطقه سند چشم انداز بیست ساله - سال 2019 / 1398
حوزه بهداشت:
علت کم شدن شاخص نسبت تعداد خانههای بهداشت فعال روستاها به جمعیت روستایی در سال 1399 به دلیل تبدیل شدن روستا به شهر و تبدیل خانه بهداشت به پایگاه شهری بوده است.
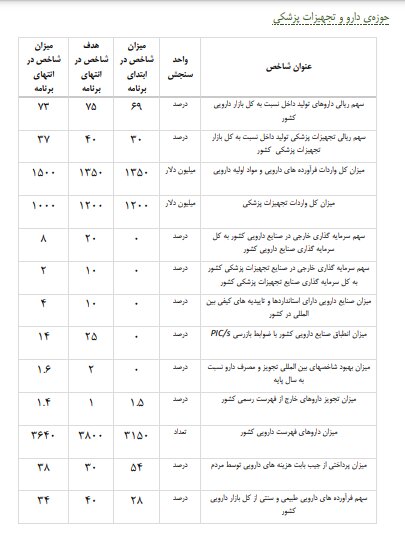
حوزه تجهیزات پزشکی:
*س_مشکلات کنونی نظام سلامت_س*وزیر پیشنهادی بهداشت در برنامه ارایه شده به مجلس به مشکلات کنونی نظام سلامت اشاره کرده و آورده است:
این مشکلات در ابعاد مختلف شناسایی و در تدوین این برنامه، مورد استناد قرار گرفتند.
همهگیری کرونا
از اواخر سال 1398 که حضور ویروس کووید 19 در ایران به طور رسمی توسط مسئولین نظام سلامت اعلام شد تاکنون بالغ بر 85هزار نفر بر اساس شاخص تعیین شده برای اعلام رسمی موارد ابتلا و مرگ، جان خود را از دست دادهاند و میلیونها نفر و خانواده درگیر پیامدهای اجتماعی، اقتصادی و روانی آن شدهاند. علیرغم تمام تلاشهای وزارت بهداشت و زحمات طاقت فرسا و از خودگذشتی های مدافعان سلامت در طی 18 ماه گذشته ویروس در کشور ما همچنان از تصمیمات و سیاست های اتخاذ شده جلوتر بوده و در ژرفای کشاور جولان داده است.
خطاهای عمده؛ غافلگیری مسئولین از ورود و گسترش ویروس در پهنای کشاور در همان ماه اول، عدم ورود تمام دولت و مردم برای کنترل ویروس از ابتدا، عدم تدوین و اجرای برنامه مدون برای برقراری تعادل سلامت و اقتصاد و بازگشاییهای مرحله ای، عدم اشراف کامل دولت و مسئولین به اهمیت و ضرورت مدیریت کارآمد این بیماری، عدم تعهد به اقدامات پیشگیرانه کافی و لازم، عدم ردیابی هوشمند ویروس و در اواخر عدم تامین به موقع واکسن برای جمعیت عمومی منجر شده تا بسیاری از کشورهایی که در ابتدای همه گیری بیماری وضعیت بسیار بدتری از ما داشته باشند، موفق شدهاند تا امروز زندگی اجتماعی و چرخه اقتصادی را به وضعیت عادی نزدیک نمایند و ما همچنان در موج های متعدد اپیدمی متلاطم هستیم. آنچه مسلم است؛ این بحران درنهایت در جهان و ایران از بین خواهد رفت ولی مهم خروجی از بحران با کمترین هزینه انسانی، اجتماعی، روانی، اقتصادی و امنیتی... است. مدیریت کارآمد بیماری از جمله اقدامات ضروری و اولویت های بالای نظام سلامت در دولت سیزدهم خواهد بود.
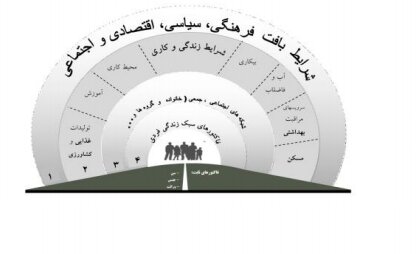
تعیین کنندههای اجتماعی سلامت و عوامل فرابخشی
سلامت افراد و جامعه، قویا تحت تأثیر عوامل اجتماعی، اقتصادی، سیاسی و فرهنگی است. حتی با بهترین کارآیی درون بخش سلامت بدون در نظرگرفتن و ارتقای این تعیین کنندهها نمیتوان انتظار بهبود وضعیت سلامت مردم و جامعه را داشت.
چرایی نیاز به حکمرانی برای سلامت:
سلامت بوسیله بخش بهداشت و درمان خلق نمیشود. در تمرکز بر روی تعیین کنندههای سلامت، به خودی خود، تاکیدات از برنامه ریزی، سرمایه داری و ارائه خدمات بهداشتی و درمانی؛ به طیف وسیعتری از نیروهای سیاسی، اقتصادی، اجتماعی و محیطی شیفت پیدا میکند، که تاثیرات وسیعتری بر روی سلامت فرد و مهمتر از آن جمعیت دارند. به عبارتی، سلامت یک جمعیت بواسطه عواملی که بیشتر آنها خارج از کنترل بخش بهداشت و درمان است، شکل میگیرد. مهمترین پیشرفتهای سلامت در 2 قرن گذشته به دلیل تحولات در همین حوزههای گستردهتر رخ داده و بطورمستقیم به بهبود مراقبتهای سلامت مربوط نمیشود. به جز عوامل ثابت سن، جنسیت و وراثت، مراقبتهای بهداشت و درمان تنها 20 درصد، رفتارهای سالم 30درصد، عوامل اقتصادی و اجتماعی 40درصد و محیط فیزیکی10درصد در تعیین سلامت مردم سهم دارند. سیاستها و برنامهها از طریق تاثیر بر تعیین کننده های سلامت، میتوانند سلامت مردم را تعیین کنند.
دستیابی به عدالت در سلامت به خودی خود یک هدف بوده و رسیدن به اهداف مختلف توسعه و سلامت جهانی بدون تضمین توزیع عادلانه در سطح جمعیتها و بین آنها ارزش کمی دارد. اگرچه برنامههای زیادی توانستهاند مرگ و بیماری را در سطح کشورها کاهش دهند ولی معمولا مداخلاتی که به رفتار اجتماعی و شرایط زندگی مردم میپردازند، مورد غفلت واقع میشوند. به علاوه معمولا آمارهای ملی نابرابریهای غیرمنصفانه در بین جمعیتها که خود را در قالب پیامدهای سلامتی ناشی از دسترسی نابرابر، آسیبپذیری شدید و در معرض عوامل خطر مختلف بودن نشان میدهد، بیان نمیکنند.
همچنین ثابت شده است که بسیاری از اهداف کلیدی بخش سلامت مثل اهداف توسعه هزاره حتی با وجود تکنولوژیها در سطح گسترده، به سادگی قابل دستیابی نیست. اغلب حتی مداخلات سادهای مثل ایمن سازی، به دلیل عوامل اجتماعی و ساختاری به گروه هایی که بیش از همه نیازمندند، دسترسی ندارند. این چالشها، نیاز به اتخاذ رویکردی وسیعتر دارد تا برای کاهش بیعدالتیها در اجرای برنامه و پیامدهای سلامتی از طریق همکاری بین بخشی، مشارکت اجتماعی و توانمندسازی جمعیتهای آسیب پذیرتر، با مولفههای اجتماعی مواجه شوند.
_ نابرابریها در میان گروههای مختلف جامعه اتفاقی نیست بلکه عوامل اجتماعی که میتوانند با سیاست کنترل شده و تغییر یابند، مسئول هستند.
_ نداشتن چارچوب برای عمل و سیاست و برنامه است که نابرابریهای فزاینده را در توزیع کالاها، فرصت ها و حقوق را وخیم تر می کند.
_ دادهها از کشورهای دنیا نشانگر این است که تفاوت در تمام جوامع وجود داشته و میتواند با تفاوت در محل سکونت، تحصیلات، درآمد و ثروت خانوار، قومیت یا نژاد توضیح داده شود.
_ اگرچه برخی از تفاوتها حاصل جنس و یا دیگر علل بیولوژیکی هستند، شواهد حاکی از آن است که برای مثال نزدیک به نیمی از تفاوتهای میان زن و مرد به وسیله جامعه تعیین شده و غیرمنصفانه هستند.
کارکرد تولیت 1. نهادهای تصمیم گیری و اجرایی مرتبط با سلامت در ساختار کلان دولت پیکربندی نامناسب دارند که به ضعف حکمرانی در نهادهای فرادستگاهی منجر شده است.
2. نظام هماهنگ و یکپارچهای برای تصمیم گیری، برنامه ریزی و بودجه ریزی مبتنی بر برنامه و ارزیابی عملکرد نهادهای فرابخشی وجود ندارد.
3. نقص هماهنگی بین بخشی برای نظارت بر سیاستهای کلی سلامت بارز است.
4. وزارت بهداشت به عنوان متولی نظام سلامت، همزمان با داشتن مسئولیت خرید خدمات و ارایه خدمات سلامت، به یکی از بزرگترین مصادیق تعارض منافع در کشور تبدیل شده است و از این رو احقاق حقوق دریافت کنندگان خدمات سلامت دچار پیچیدگی شده است.
5. ساختار سلسله مراتبی وزارت بهداشت بسیار پیچیده و کند است و در نتیجه آن بروکراسی زیاد خلاقیت را تضعیف کرده است.
6. سیاستها غالبا متمرکز بر درمان است و فرصت پیشگیری از بروز موارد جدید بیماری و عوامل خطر آن ها گرفته شده است. از طرفی جایگاه بخش خصوصی در نظام سلامت دارای ابهام است، این ابهام در مورد ارتباط آن با بخش دولتی نیز وجود دارد و میتواند از دلایل دیگر ایجاد موقعیتهای تعارض منافع در حوزه سلامت باشد که در هدر رفت منابع و منحرف شدن این بخش از مسیر اصلی بروز یافته است.
7. نظام سلامت کشور از فقدان ارتباط و انسجام کافی بین واحدهای درونی (حکمرانی درون بخشی) از یکسو و ضعف هماهنگی بین بخشی از سوی دیگر رنج میبرد.
تامین مالی
1. افزایش فزاینده هزینههای نظام سلامت در کشور، سیاستگذاران و مدیران این بخش را به چالش کشیده است؛ به طوری که علی رغم حجم بالای منابع مالی که به این بخش اختصاص داده میشود بین منابع قابل دسترس و منابع مورد نیاز شکاف وجود دارد.
2. ضعف مدیریتی و بعضا تعارض منافع موجب اتلاف منابع از جمله پول، نیروی انسانی و تجهیزات شده است.
3. بیمهها سلامت محور نیستند و سازمان بیمه سلامت علاوه بر کمک زیادی که از بودجههای دولتی دریافت میکند در انجام وظایف اصلیاش یعنی حفظ منافع ارائه دهندگان خدمت و دریافت کنندگان، به اندازه کافی موفق نیست. بخشی از آن ناشی از این است که این سازمان با خرید راهبردی بیگانه است و تنها اقدام به پرداخت صورت حسابهای ارایه دهندگان میکند.
4. نظام پرداخت به پزشکان هزینه زا و ناکارآمد است که موجب تقاضای القایی می شود.
کارکرد تولید منابع
این کارکرد در حوزه نیروی انسانی دارای مسئله است. توزیع نامناسب نیروی انسانی بخش سلامت موجب شده است تا در برخی از مناطق کشور (عمدتا مناطق محروم) دسترسی به خدمات سلامت به خصوص خدمات پزشکان بسیار دشوار باشد؛ این درحالی است که در برخی مناطق علیالخصوص کلان شهرها تعداد زیاد پزشکان مشکلاتی را نظیر القای تقاضا برای کسب درآمدهای بیشتر درپی داشته باشد. اقداماتی نظیر طرح پزشکان مناطق محروم یا تعرفه های ترجیحی نیز تاکنون نتوانستهاند مشکلات مربوط به توزیع عادلانه را حل کنند. از طرفی به دلیل فقدان بانک جامع اطلاعاتی از وضعیت نیروی انسانی حوزه سلامت تربیت نیروی انسانی به تناسب نوع تخصص های موردنیاز کشور با چالش مواجه شده است، به طوری که علی رغم اشباع برخی از رشته های تحصیلی در مورد برخی دیگر از جمله رشتههای حد واسط با کمبود مواجه هستیم. بین نظامهای بازپرداخت به نیروی انسانی در بخش سلامت با کیفیت عملکرد آنها ارتباط مناسبی برقرار نشده است که این مساله علاوه بر اینکه منجر به ارائه خدمات کم کیفیت و از طرفی کاهش کارایی در نظام سلامت شده است، شکاف غیرمنطقی در دستمزدها را نیز ایجاد کرده، و نوعی احساس بی عدالتی نیز در بین کارکنان بخش سلامت به وجود آورده است.
کارکرد ارائه خدمات سلامت
1. نظام ارائه خدمات سلامت کشور ما علی رغم سازماندهی نسبتا مناسبی که در بخش بهداشتی از آن برخوردار است ولی از نابسامانی زیادی در سطوح مختلف خدمات درمانی رنج می برد. به دلیل عدم سطح بندی و اجرای نظام ارجاع در بخش خدمات درمانی، نه تنها خدمات به طور پیوسته صورت نمیگیرد بلکه مردم نیز در دریافت خدمات سردرگم هستند.
2. تخصصگرایی، تقاضای القایی، نقصان کیفیت خدمات، نارضایتی و پرداخت از جیب بالا برای مردم و همچنین افزایش بار مالی بر سیستم از نتایج نبود یک نظام خدمات سلامت یکپارچه و مبتنی بر سازماندهی است؛ و باید با منطقی سازی سازوکارها، مسیر دریافت خدمات توسط مردم در نظام سلامت و استانداردسازی کیفیت خدمات ارائه شده با هزینه معقول آن را اصلاح نمود.
3. نظام فعلی از شیوه های سنتی درمان (درمان در بیمارستان و بستری...) و فقدان مدل ارائه خدمات جایگزین بستری برای بیماران نیازمند؛ مراقبتهای تسکینی بیماران مراحل پایانی حیات، بیماران مزمن و بیماران دوران نقاهت رنج میبرد و فقدان مدل ارائه خدمات جایگزین بستری برای مناطق کم جمعیت و یا دور افتاده دسترسی این گروه به خدمات را با مشکل مواجه ساخته است.
4. خطاهای پزشکی و عدم کاربرد راهنماهای بالینی مبتنی بر شواهد ضعف در نظارت را به همراه داشته و بروز خطای پزشکی را تشدید کرده است.
نظام اطلاعات سلامت
عدم بهرهمندی کافی از نظام اطلاعات سلامت در ایران یکی از کمبودهایی است که مشکلات عمده ای را در سطح برنامه ریزی و همچنین اجرای برنامه های بهداشتی درمانی ایجاد کرده است. این مساله ارزیابی نتایج اقدامات انجام شده را نیز دشوار و در مواردی ناممکن ساخته است. در برخی بخش ها سیستمهای اطلاعاتی هنوز مکانیزه نشدهاند و در موارد بسیاری نیز با سیستمهای پراکنده مواجه هستیم. علی رغم هزینههای بسیاری که برای هر کدام از سیستمهای جزیرهای موجود پرداخت شده است ولی به دلیل یکپارچه نبودن، اثربخشی آنها در اقدامات مدیریتی مشخص نیست. ضمنا علی رغم نیاز جدی به شفافیت در حوزه ارائه خدمات سلامت، هنوز از سیستمهای جامع اطلاعاتی (پرونده الکترونیک سالمت) بهره مند نشده ایم که بهره وری نظام سلامت را تحت تأثیر قرار داده است.
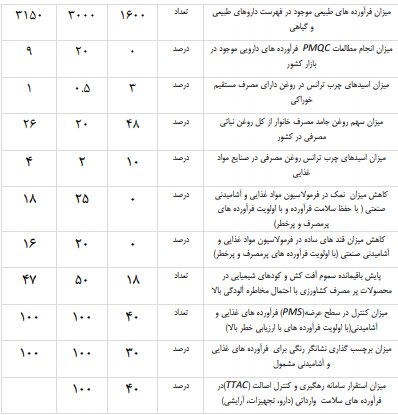
حوزه دارو و تجهیزات در کشور ما با چالش های مهمی روبروست. تجویز و مصرف غیرمنطقی، وابستگی به واردات، خطوط تولید قدیمی، کیفیت پایین برخی محصولات داخلی، مستهلک بودن برخی از تجهیزات پزشکی، انحصار برخی شرکت ها، قیمتگذاری های غیر منطقی، عدم بهره گیری از روش های ارزیابی فن آوری سلامت و مطالعات هزینه اثربخشی در واردات و یا تحت پوشش قرار دادن داروها و تجهیزات پزشکی (استفاده از داروها و تجهیزات گران قیمت غیر هزینه اثربخش،...) از مهمترین چالش های این حوزه هستند.
اولویت ها:
_ حمایت از تولید ملی و تقویت واحدهای تولیدی و حمایت از شرکتهای دانش بنیان و فناور و فراهم نمودن تسهیلات لازم جهت انتقال فناوری و تولید محصولات نوآورانه در کشور با استفاده از اصلاح تعرفه واردات مواد اولیه و ایجاد تسهیالت جهت توسعه صادرات
_ تامین داروهای اساسی، فرآوردههای بیولوژیک و داروهای با فناوریهای نو مورد نیاز نظام سلامت با مشارکت بخش خصوصی و بهبود کیفیت آن با رویکرد توسعه توان تولید داخلی
_ ارتقای توان تولید ملی دارو و تجهیزات پزشکی جهت بهبود دسترسی مردم به این فرآورده ها و خدمات سلامت با بازسازی و نوسازی، توسعه و تجهیز خطوط و کارخانجات دارویی و تجهیزات پزشکی با هماهنگی و برنامه ریزی فرابخشی بین دستگاههای اجرایی مرتبط
_ حمایت از تولیدکنندگان ایرانی برای اخذ تاییدیه های بین المللی برای تمام واکسن های تولید داخل و تقویت و توسعه سیستم نظارت وثبت واکسن به منظور تضمین کیفیت در سطح تولید، توزیع، ذخیره سازی و عرضه
_ اعمال محدودیت و مدیریت تخصیص ارز برای واردات دارو و وسایل پزشکی مشابه تولید داخل
_ تقویت و توسعه سیستم نظارت و پایش کلیه فرآوردههای سلامت به منظور تضمین کیفیت در تمام سطوح
_ تخصیص ارز مورد نیاز جهت واردات مواد اولیه و هماهنگی جهت برقراری ارتباطات خارجی با کشورهای همسایه و استفاده از ظرفیت مناطق آزاد در جهت انتقال تکنولوژی، جذب سرمایه گذاری و صادرات در منطقه وجهان
_ ساماندهی نحوه توزیع فرآورده های سلامت در مراکز درمانی و جلوگیری از پخش غیر قانونی و عواقب ناشی از آن (قاچاق و تقلب) و پیاده سازی طرح ارتقاء نگهداشت تجهیزات پزشکی در مراکز فوق
_ اصلاح ساختار سازمانی و ارتقاء بهرهوری سازمانی با افزایش توان استفاده بهینه از منابع مالی تخصیص داده شده
_ استفاده از ظرفیت بخش غیر دولتی در تامین نیرو و ارائه خدمات سلامت با افزایش تعداد واحدهای واگذار شده به نهادهای عمومی و مردمی
_ استفاده از ظرفیتهای معاونتهای غذا و دارو جهت واگذاری برخی فعالیتها وتفویض اختیارات اجرایی و پوشش سراسری کشور
_ استقرار شبکه ملی پایش تجویز و مصرف دارو در کشور جهت فعالیتهای موثر بر ارتقاء فرهنگ تجویز و مصرف فرآورده های سلامت
_ استقرار شبکه ملی پایش غذا (پایش محصوالت غذایی، آرایشی و بهداشتی)
_ استقرار سامانه جامع اخذ، بررسی و پاسخگویی به شکایات گیرندگان و ارائه دهندگان خدمت
_ ارتقای الزامات ایمنی مصرف دارو و ملزومات پزشکی با اجرای پروتکل لازم برای کاهش عوارض و اشتباهات دارو و ملزومات پزشکی در بیمارستانها مراکز و موسسات دارویی و درمانی کشور
_ ایجاد شرایط و تسهیلات لازم برای تسریع در امر تقویت و توسعه سامانه TTAC وهمچنین ایجاد شبکه خدمات الکترونیک برای برقراری ارتباط بین سامانه دستگاههای اجرایی صادر کننده مجوز به منظور انسجام در عملکرد نظارتی، کاهش مراجعین و تسریع در روند فرآیندهای کاری
_ استقرار و توسعه شبکه هوشمند ردیابی و رهگیری زنجیره تأمین و مصرف دارو و وسایل پزشکی جهت کاهش ورود کالای قاچاق فرآورده های سلامت
_ آموزشهای عمومی و تخصصی در جهت ارتقاء فرهنگ مصرف فرآوردههای سلامت و شناسایی اصالت فرآورده های فوق از طریق رسانه های عمومی
_ بالا بردن کیفیت فرآوردههای سلامت با انجام PMS در سطح عرضه و نیز بررسی عوارض جانبی آنها
_ تدوین سند ملی ایمنی زنجیره مواد غذایی از مزرعه تا سفره (تولید، نگهداری، فراوری، توزیع وعرضه)
_ توسعه شبکه ملی آزمایشگاهی فراورده های سلامت (LIMS)
_ هماهنگی و برنامه ریزی فرابخشی بین دستگاههای اجرایی مرتبط با حفظ امنیت و ایمنی در زنجیره غذایی به ویژه محصولات استراتژیک نظیر گندم، برنج، روغن، چای و نظایر آن و برنامه ریزی و هماهنگی جهت تامین غذاهای ویژه به خصوص مواد اولیه برای تولید شیر خشک اطفال و محصولات غذایی کم پروتئین و فاقد گلوتن برای بیماران خاص از جمله بیماران سلیاکی و PKU
- برنامه ریزی برای واردات و حمایت از شرکتهای داخلی برای تولید واکسن ویروس کرونا در مدت معین
- توسعه شبکه های ملی آزمایشگاهی از طریق استفاده از بخش خصوصی
- تهیه و پیشنهاد سیاستهای اجرایی و خط مشی های سازمان و معاونت های غذا و دارو در چارچوب اهداف و استراتژی های کلان وزارت بهداشت
_ برنامه ریزی لازم به منظور تهیه و تدوین شاخص های برنامه عملیاتی سازمان متبوع و معاونتهای وابسته به آن درحوزه دارو، تجهیزات و ملزومات پزشکی، مواد غذایی و آشامیدنی، فرآورده های طبیعی و سنتی و آرایشی و بهداشتی
_ بررسی و تجزیه و تحلیل و کنترل نحوه هزینه اعتبارات تخصیص یافته
_ نظارت و توسعه سلامت و ایمنی کالاهای سلامت محور تولید شده در کشور و محصولات وارداتی و صادراتی
_ افزایش واگذاری خدمات از طریق ارتقای توانمندی معاونت غذا و دارو دانشگاههای علوم پزشکی کشور
_ اصلاح فرآیند صدور و تمدید پروانه های بهداشتی در راستای حمایت از بخش خصوصی
_ آموزش و ارتقای سطح آگاهی، دانش و مهارت مسوولین فنی
_ توسعه سامانههای سازمان به منظور شفاف سازی و مقابله با فساد اداری
_ بروز رسانی قوانین و مقررات مربوطه، آیین نامه ها و ضوابط مربوط به کالاهای سلامت محور
انتهای پیام